
介護を受ける高齢者にとって「健康な生活」と「医療的なケア」は切り離せない存在です。高齢化と共に、医療・介護の両方にニーズを持つ患者・利用者も増加しています。しかし、医療と介護は別の保険制度を利用していることや、別施設・別職種として分業された仕事であることなどから、情報連携や相互理解が十分ではありません。持続可能なケア体制を実現する上で、これから医療・介護の連携に向けた様々な工夫を行なっていく必要があります。
今回は看護学の権威である酒井先生の研究室にお伺いして、医療介護連携を目指す上での看護師の役割について対談しました。
看護師に通訳してもらいつつ、共通語を作る
青柳:酒井先生、お話の機会をいただきありがとうございます! 非常に楽しみにしていました。
酒井:青柳さんは、千葉大学が「専門職連携教育プログラム(亥鼻IPE)」を立ち上げた一番最初の年に参加してくれた学生さんですからね。こんな形で改めておしゃべりできるのは、私としても嬉しいです。
青柳:まさに、僕が千葉大学医学部の1年生だったときですね。医学部・看護学部・薬学部の三学連携で行われたプログラムで、「チームで職種間連携を図りながら医療に向き合っていくべき」という教育をイチから叩き込んでいただきました。それが、今やっている医療・介護の連携事業の土台にもなっていると思っています!
酒井:そう言ってもらえるとすごく嬉しいです。
青柳:2024年は診療報酬と介護報酬のダブル改定というタイミングで、国からも「医療介護連携が重要だ」とメッセージが出ていると思うのですが、僕としてはこの医療介護連携における看護師の役割って非常に重要なんじゃないかと思っていまして。
長期ケア現場での看護教育を専門とされてきた立場として、医療介護業界という大きな枠で見た場合の看護師の役割について、先生はどうお考えでしょうか?
酒井:医療現場と介護現場、両方の文化に通じている存在かなと思いますね。
保健師・助産師・看護師の3職種のことを看護職っていうんですけれど、その国家資格に規定されてる独占業務というのは2つあって、「診療の補助」と「療養上の世話」の業務なんですね。つまり、診療もケアも両方できるってことが看護職の強みなんです。
看護職というのは地域包括ケアシステムのいろんな場にいますし、勉強してきたことも使う用語も同じ。だから看護職同士が率先して連携するだけでも、話がスッと通りやすくなるかもしれません。
介護現場にいる看護師と、医療現場にいる看護師が連携できれば、医療から介護に行く、または介護現場から医療機関にかかるっていう移行期のやり取りは、かなり楽チンじゃないかしらと思います。
青柳:本当にそうですよね。僕も、医療の場にも介護の場にもいる看護職がコミュニケーションのハブになると感じます。
国としては「病院と介護施設が連携してください」という話をしてますが、たとえば、ドクターと介護職員でコミュニケーションを取ろうとしても、用語が違うのでなかなか難しいと思うんですよね。現場の方からもハードルが高いという声をよく聞きます。だからこそ、病院の看護師さんと施設の看護師さんが通訳になってくれるとお互いにとってわかりやすいだろうし、助かる部分は大きいと思いますね。
酒井:とはいえ専門職連携の立場で言うと「間に通訳を置けばいい」という考えは短絡的だと思う部分もあって。
一時的な対応としては良いかもしれないけれど、やっぱり医療も介護も同じ患者さんに提供しているわけですから「日頃から目的・目標を共有するためにも、医療と介護で共通の用語をちゃんと作って、それぞれの専門職がお互いに学び合って仕事していこうね」って話だと思うんですよ。そのためにICF(国際生活機能分類)とかが周知されているところだと思うんですけどね。
医療の領域ってすごく略語が好きでしょう? だから、医療職じゃない人たちは「またわからないことを言われる」とビクビクしちゃう構図なのをなんとかしないといけないと思うんです。
逆に、介護の現場には医療職がわからないことがあります。お互いに専門職なので、お互いの専門用語を使わずに話をしていく、どうしても使う必要のあることは説明する、ということが重要だと思います。そうは言ってもね、忙しい現場において略語や専門用語を禁止するのが現実的じゃないのもわかります。お互いに、基本的な用語や知識について学ぶ必要がありますね。

青柳:介護現場で必要な医療用語って実はそんなに多くないので、ベーシックな知識だけならすぐに取得できるかなと思うんです。逆にそのひと手間をかけるだけで、全てのやりとりがスムーズにいくんじゃないかな? と。
酒井:そうね。まずは用語へのアレルギーを無くさないと。介護職の方に壁を作られちゃって困っちゃう、っていう看護職の話も聞きますし。
青柳:同じ日本語を話しているのに、異文化だと思いすぎるのはよくないですね。職種間連携を考える上で、共通言語をつくるというところが非常に大きいポイントだと再認識できました。ドクターメイトでもそのあたりは課題として認識していて、教育システムを作っているところです。
酒井:本当に大事だと思います。相互理解するなかで段々と、お互いへの信頼感も醸成されてくるはずです。医師と看護師の間にも、看護職と介護職の間にも、違いや重複を受容できるような信頼関係ができていけば、きっと利用者さんにとってすごくハッピーな状況になると思うんですよね。
相手が求めている情報を出せるだけの相互理解があるか
青柳:今は連携に加算がついていくわけですが、国からの発信では「医療と介護で情報連携してください」という言葉に止まっていて、具体的な話までは落ちていない印象です。制度的にも縦割り思想になってしまっているなかで、どういった連携をしていくべきでしょうか?
酒井:本題の前に「医療と介護の関連性」についてお話ししておくと、介護施設のケアの質が悪い場合は夜間の搬送が増えたりして急性期病院にすごく負担がかかるし、逆に急性期病院のケアの質が悪くて身体拘束などの対応をしてしまうと、介護施設ではマイナスからの出発になってしまうことがあります。
つまり医療と介護はエコロジカルに関係し合っているので、ケアのアウトカムを共有しておく必要があると思うんですよね。ひとりの患者さんということを考えても同じです。「どういう人で、どういう経緯をたどって、今どういう状態で、ここまでを目標にここまで持ち上がってきて、でも最近はここが難しくなってきているから、ここでのケアプランはこうだ」っていうような情報を両者で共有できるといいですね。
その共有方法こそケアプラン作成のためのカンファレンスであるべきなのですが、そのカンファレンスが機能しにくいのは、用語の問題や職種間の障壁の問題が大きいですね。
カンファレンスが機能しないところは勉強会とか連絡会とかふわっとした形になっちゃってます。それから、介護で必要な情報と医療で必要な情報が違うということをお互いに認識していないので、イマイチ相互理解ができてなくて、無駄な情報をあげてるみたいな……そういうことが起きてるんだと思います。
みんな悪気があって情報の出し惜しみをしているってことでは絶対なくて、何を出していいのかわからないんだと思うんです。

青柳:たしかに。基本的な部分ではありますが、欲しい情報の認識を合わせる、というのがポイントですよね。「お互いにどんな情報を求めているのか」を知るための研修があったらいいのかも。おそらく我流×我流で交流していると思うので、どんな情報が必要なのかをお互いに確認してもらうだけでも効果抜群かもしれません。
酒井:実際、ケアマネさんや相談員さんはちゃんとマストな項目を押さえていると思います。
共通語の話と同じことで、使う用語や欲しい情報が違うんだ、ということをわかった上で「相手の施設でのより良いケアのためにサマリを書く」っていう文化になっていくといいですよね。
青柳:本当にそうですね。まずは医療現場の看護師と介護現場の看護師に連携のハブとなっていただきながら、同時並行的に教育やフォーマットの整備を進めて、看護師に甘えすぎない機関間連携を実現できると理想的だと感じました。
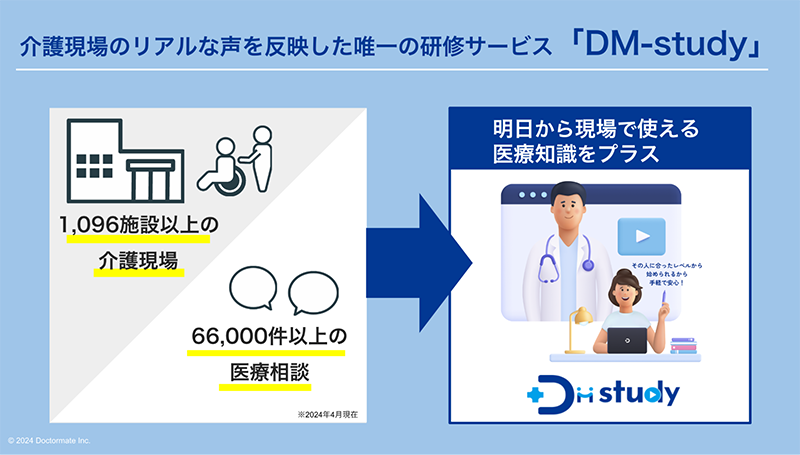
当社の「DM-Study」はその教育の一端を担えると思いますので、一層お役に立てるように準備していきたいと思います。
相互理解で健康・生活・社会を支える
青柳:ここまでは機関間連携について話してきましたが、介護現場内での職種間連携も大切ですよね。介護施設での看護師さんの役割とはどういうものだとお考えですか?
酒井:個人の援助もさることながら、集団全体の健康レベルをアセスメントして課題解決していくことがメインの役割だと思います。
平易な言葉で言えば「健康管理」ですが、検診とか薬の管理ではなくて、集団生活の場がちゃんと健康的であるように環境のマネジメントをすることです。その延長線上に、感染予防や感染時の対応、災害対応などのリスクマネジメントも入ってきます。看護師はそうした教育を受けていますから、知識を活かせる部分かなと思いますね。
青柳:個だけでなく集団として捉えるというのがポイントですね。コロナだったり能登半島地震だったり、直近でも集団生活の外的リスクに見舞われてきましたから。
酒井:そうですね。なにか危機的な状況が起きた時の管理はいきなりはできませんから、平常時の施設全体の利用者の健康の管理ということが基盤です。そして個人の健康状態というのと集団の健康状態というのは、かなり連動していますから。環境づくりという全体観を意識する考え方をするのが看護師だよ、ということですね。
青柳:介護職の方は利用者さん一人ひとりの個性や生活に寄り添うことを大事にしていらっしゃいますけど、看護職の場合はそれを支える環境づくりをしているわけですね。
酒井:そう思います。ただ、健康的な環境と生活というのは、利用者さんの中では一緒のことで切り離せませんので、看護職と介護職の業務は重複する部分も出てくるわけです。「環境づくりが看護で、生活は介護だ!」と完全に分けて考えようとするとよくないんですよ。
ひとりの患者さんにケアを提供するんだから、どこかしら重なって当たり前なんですね。その重複を受け入れながら、でも違う部分もあるよねと、お互いに認め合うことが根本的に重要かなと思います。
青柳:そこがまさに専門職連携ですね。「専門性がこれだけ高度に細分化されていると、ひとつの職種ですべての対応をまかなうことは当然できない」と、僕は先生の講義で習いました!
酒井:そうなんです、ひとりで全部はできないんですよ。生活って多様性があるし、必要な要素が多岐にわたるから、いろいろな人のサポートがないとひとりを支えられないんです。
これは構図として、病院と施設が連携していかないと社会を支えられないのと同じこと。相互理解を通じて、よりよいケアを実現していきたいですね。

2000年に母校である千葉大学に赴任し、以来看護学の教員を務める。長期ケア施設の看護管理者を育成するプログラムなどを大学院で立ち上げ、指導者として牽引してきた。現在は特定行為研修修了者の能力開発をする高度実践者教育コース「特定看護学プログラム」を通じ、高齢者施設の看護管理・ケア管理の実践と改善に向き合い続けている。

千葉大学卒業後、皮膚科医として勤務。診察にて重症化した搬送患者や軽症ながらも通院するケースを目の当たりにし、医療と介護の間に深刻な溝が存在することに気づく。複数の施設訪問を経て課題解決の必要を感じ、一念発起。デジタル技術を活用しつつ「持続可能な介護のしくみをつくる」べく、ドクターメイト株式会社を創業し、現在7期目。
【関連記事】
【特養の医療介護連携の課題とは】配置医師との契約見直しが経営とスタッフ負担を改善する
受診判断は誰がする? 適切な救急搬送で実現する、施設の看取り率向上





