従来から高齢者では、数多くの服用薬が処方されていることが知られています。これは加齢に伴い様々な疾患を抱えてしまうため、ある意味でやむを得ない事情があります。やや古いデータにはなりますが、2016年社会医療診療行為別統計によると、75歳以上の高齢者では、約1/4に当たる24.8%が7種類以上の薬を処方され、5種類以上を一つの区切りにしてしまうと実に40.1%が該当します。
高齢者では認知機能の低下などもあり、服用薬の種類が増えると飲み忘れも増えがちです。飲み忘れは基礎疾患の悪化を招くリスクがあります。同時に服用薬の増加は、薬が原因の有害事象(服用後に起こった良くない身体現象すべてを指します。その中で薬との因果関係が認められたものが副作用)、端的に言ってしまえば副作用のリスクも増えてしまいます。東京大学附属病院老年病科が入院患者2412人を対象に行った調査では、服用薬が6種類以上になると、有害事象が明らかに増加することも分かっています。このような服用薬の増加に伴い、さまざまな問題が発生してしまう現象を「ポリファーマシー」と呼びます。
このポリファーマシーの解消に向けて、近年では厚生労働省が診療報酬や調剤報酬で服用薬削減のインセンティブを提供しています。高齢者の場合、症状ごとに別々の医療機関を受診した結果として、すでに必要はないのに漫然と処方されている薬も少なくないためです。
もっとも複数の基礎疾患がある場合などは、服用薬の削減の取り組みには限界があります。このため残った服用薬が複数ある場合は日常的な服薬管理が重要です。そうした中で5月17日、日本老年薬学会が「高齢者施設の服薬簡素化提言」を公表しました。今回はこの内容について解説します。
服薬回数の減少は多くのメリット。昼1回に検討を
今回の提言は、以下のたった2つです。
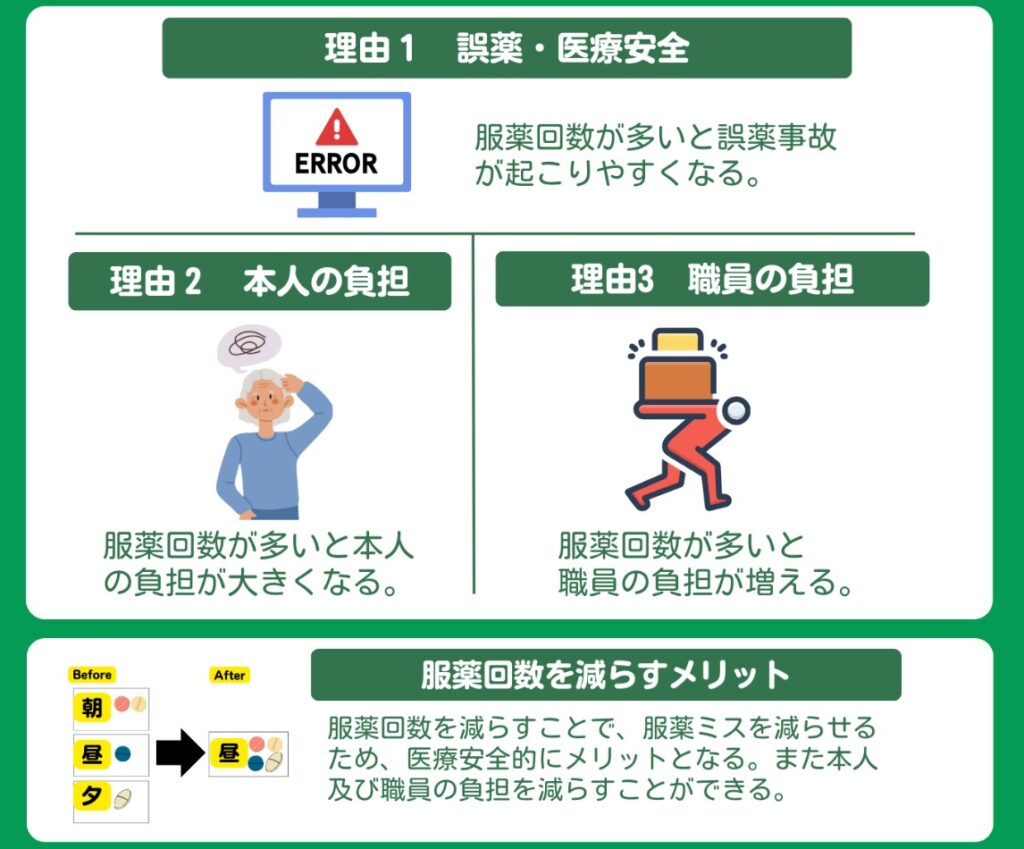
【提言1】服薬回数を減らすことには多くのメリットがある
【提言2】服薬は昼1回に:昼にまとめられる場合は積極的に検討する
もっともこのたった2つの提言には、かなり大きな意味が込められています。
まず提言1は服薬回数を減らすことで、入所者・入居者では誤まった薬の服用リスクを低下させ、本人の服薬負担の軽減や服薬アドヒアランス(決められた用法・用量通りに飲み忘れなく服薬すること)の向上、施設職員では服薬支援の負担軽減と勤務の平準化が期待されます。
提言2では、多くの施設職員が活発に活動する昼の時間帯に服薬を集約することで、さらなる職員の負担軽減の可能性が高まります。
服薬簡素化に取り組むにあたっての「7つのステップ」
提言では、実際の服薬簡素化に取り組むにあたって7つのステップを提示しています。
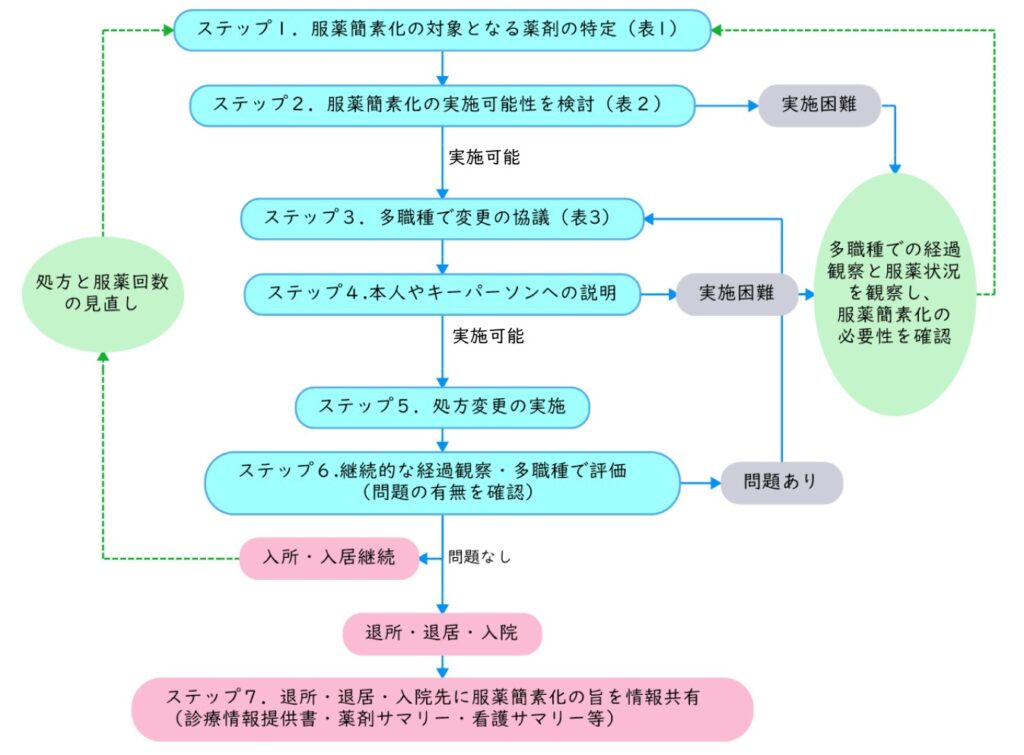
<ステップ1>服薬簡素化の対象となる薬剤の特定
入所者・入居者のすべての薬剤(ドラッグストアなどで入手できる一般用医薬品なども含みます)を確認し、投与回数や服用時点を把握したうえで、服薬簡素化の対象となる薬剤を特定します。その際には、「薬剤ごと」と「処方全体」の2つから特定作業を行います。
「薬剤ごと」は、もともと定められた用法・用量で1日2~3回投与の薬を1日1回にまとめられる「投与回数が調整可能な薬剤」と、同じ成分でも効果が長期間続くような持続性製剤がある場合に1 日2~3回投与の1日1回投与の持続性製剤(経口剤から持続性貼付剤等への変更も含む)に切り替える「持続性製剤への変更」を検討します。また、「処方全体」とは、1 日1回投与の薬剤の中で投与時間やタイミングを変更できる場合にそれらの投与のタイミングを昼食後や寝る前に統一できるかを探ります。注意すべき点は以下になります。
・抗パーキンソン病薬のように分割投与が重要な薬剤など、投与回数をまとめることが好ましくない薬剤がある
・持続性製剤への変更検討時は、血中の薬剤濃度が半分まで減少する時間(半減期)が長くなるので、副作用の症状が消失するまでの期間も長くなる
・錠剤を噛んでしまう入所者・入居者の場合、持続性錠剤の成分が徐々に放出されて長く効果を発揮する性質(徐放性)が失われ、急激な成分の血中濃度上昇で思わぬ副作用が出たり、逆に効果が弱くなることが起こりえる
・持続性の貼付剤(いわゆるシップなど)に変更する際は、貼った部分の皮膚が発赤や炎症などを起こすことがある
・週1回製剤や月1回製剤などの投与間隔が長い製剤を使用する場合は、服薬タイミングの不規則化、逆に服薬忘れや与薬忘れが生じる可能性があるため、服薬曜日の統一など施設ごとでわかりやすい服薬管理方法を検討する
・薬剤の特性上、食前(一部の糖尿病治療薬など)や食間(食事の影響を受ける薬剤など)が望ましい薬剤、朝の服薬が望ましい薬剤(SGLT2製剤など)や就寝前の服薬が望ましい薬剤(睡眠薬や眠気の副作用がある一部の抗ヒスタミン薬など)もあるため、服薬タイミングを統一(昼1回など)は可能な範囲で検討する
・服薬簡素化では安全管理や業務負担軽減、服薬アドヒアランス向上の観点から一包化(一袋に複数の薬剤をまとめる)の検討は有効ですが、吸湿性が高い薬剤や光に不安定な薬剤など一包化に不向きな薬剤もあるほか、一包化の費用や労力を考慮する必要がある
<ステップ2>服薬簡素化の実施可能性の検討
ステップ2はステップ1で特定した薬剤の服薬簡素化の実施可能性を検討します。
・定められた用法・用量を逸脱しないか
・副作用などの安全性に問題はないか
・薬物同士や食品との相互作用などで効果の増強や低下が起きないか
・服用がしにくくなる剤形への変更や薬剤費負担の増加など本人にとって大きな不利益はないか
・職員の負担増など施設にとって大きな不利益はないか
・本人やキーパーソンへ説明し承諾が見込めるか
の6つの観点から検討します。注意すべき点は以下になります。
・起床時服用の骨粗鬆症治療薬や食前服用の糖尿病治療薬など、添付文書で用法用量が規定されている薬剤は服薬タイミング変更不可である
・服薬簡素化で一回当たりに服用する薬剤数が多くなると、誤嚥や薬物相互作用のリスク、服薬時間を変更による副作用のリスクが上昇する可能性がある
・服薬簡素化による剤形変更などで入所者・入居者の薬剤費負担などが増加する可能性も考慮
<ステップ3>多職種での変更の協議
服薬簡素化の可否や実施方法について、多職種で協議します。注意すべき点は以下になります。
・それぞれの専門の観点から多職種で変更の協議を行うとともに、施設ごとの職員配置や業務時間を考慮し、柔軟に役割分担することが望ましい
・多職種間での円滑な協議を可能する定期的なカンファレンスなど情報共有方法も事前に取り決める
<ステップ4>本人やキーパーソンへの説明
本人やキーパーソンへの説明のうえで簡素化が難しい場合は原因を明らかにし、解決可能かの検討を行い、解決可能な場合には再度簡素化を試みます。注意すべき点は以下になります。
・本人やキーパーソンの理解不足により誤薬や服薬アドヒアランスの低下が生じる可能性を考慮した説明をする
<ステップ5>処方変更の実施
注意すべき点は以下になります。
・処方変更の実施時には多職種間でいつから変更するかを確実に情報共有する
<ステップ6>継続的な経過観察
簡素化による処方変更で問題が生じないかを多職種で経過観察を行いながら評価します。問題が発生した場合は再度、多職種で対応を協議します。注意すべき点は以下になります。
・多職種カンファレンスなどを利用して、服薬簡素化実施後の病状の経過などのフォローアップ状況を定期的に協議する体制を整えておく
・多職種カンファレンスなどの実施が難しい場合は、情報共有方法(朝礼での引継ぎや施設内メール、診療録の掲示板機能等)も事前に取り決める
<ステップ7>退所・退去・入院先に服薬簡素化の旨を情報共有
退所・退居・入院先に服薬簡素化の旨を診療情報提供書・薬剤サマリー・看護サマリーなどで共有します。注意すべき点は以下になります。
・退所・退居・入院先に服薬簡素化の内容を情報共有する際は、薬剤情報だけでなく服薬簡素化の検討内容なども共有し、継続的な介入が得られるように努める
服薬簡素化が実現した事例
事例1は、1日1回服用で服用タイミングが異なるものを昼1回にまとめたもっともシンプルなケースです。

簡素化前は入居者本人が服薬カレンダーで自己管理していましたが、朝の薬の飲み忘れを昼になって気がついたり、夕の薬を飲まずに眠ってしまうなど飲み忘れが目立ち始めました。施設職員が服薬確認を行っていましたが、朝夕は人員が少なく対応が遅れることがあったため、居宅療養管理指導に来た薬局薬剤師に相談して簡素化を行いました。
このケースは▽どの薬剤も添付文書上は服薬タイミングを変更でき、血中濃度などの薬剤の特性でもタイミングの調整が可能▽起床時の収縮期血圧が120mmHgで日中の血圧は安定し、前立腺肥大症による頻尿も見られない、などから簡素化が可能と判断されました。その結果、飲み忘れがなくなり、昼服用のため施設職員からの確認の声掛けも遅れることなく対応可能となりました。
事例2は、服薬回数が1日3回で、施設職員が与薬していましたが、朝の覚醒が不良なため職員の食事介助に時間がかかり、食後は服薬姿勢保持が困難となって服薬アドヒアランスが低下していました。
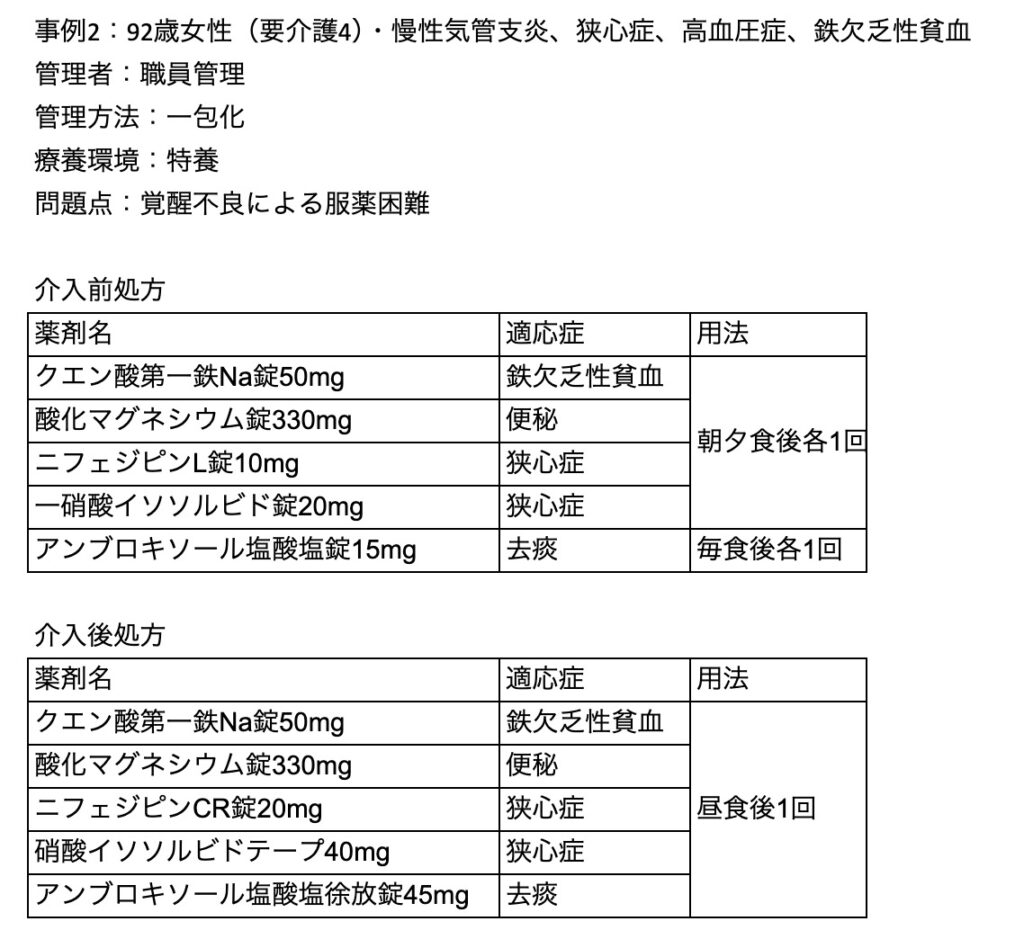
このケースでは▽クエン酸第一鉄Na錠、酸化マグネシウム錠は1日の服用量を変更せずに1回投与へ変更が可能▽アンブロキソール錠、ニフェジピンL錠は1日1回投与の徐放性製剤、硝酸イソソルビド錠は持続性のテープ剤に変更、により覚醒状態が良好な昼食後1回に簡素化しました。持続性製剤への変更で簡素化が可能だった典型例で、入居者と職員双方の負担軽減につながりました。
事例3は老健からの在宅復帰予定者でしたが、、在宅復帰後は夜間と週末は近くに住む子供の協力が得られるものの、日中は独居のため服薬管理が問題となりました。ただし、平日はデイケア通所で服薬が可能となり、家族の協力する夜間に服薬のタイミングの簡素化を検討したケースです。
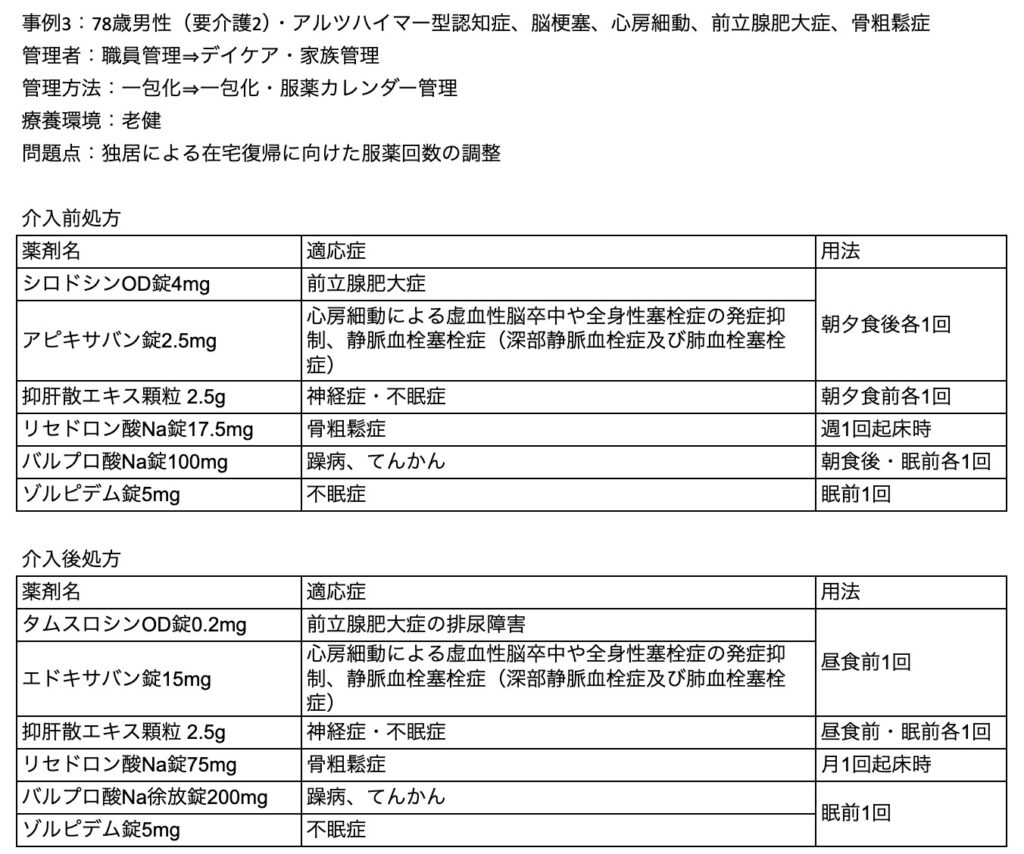
このケースでは▽1日2回のシロドシン錠、アピキサバン錠を同効薬で1日1回のタムスロシン錠、エドキサバン錠に変更▽タムスロシン錠とエドキサバン錠をさらに抑肝散を同じ昼食前服用に統一▽リセドロン酸Na錠は週1回製剤から月1回製剤に変更▽バルプロ酸Na錠は徐放性製剤に変更して不穏が現れやすい眠前に不眠症治療薬と服薬タイミングに統一、で服薬回数減少とタイミング統一を図りました。この結果、平日昼はデイケアで、週末と夜間は家族が管理し、家族の負担も減らしながら独居で薬物治療を継続できるようになりました。
服薬簡素化は介護職員の負担軽減策として有効
現場の介護職員の負担軽減策としてはかなり有効と言えます。その意味では居宅療養管理指導で訪問する薬剤師に相談してするのが最も手っ取り早い解決法です。薬物療法というと、とかく医師のほうを向きがちですが、薬剤師の薬学的専門性の高さは時に医師を上回ります。賢く薬剤師を活用して欲しいものです。
日本老年薬学会「高齢者施設の服薬簡素化提言」
【関連トピックス】
特養と連携する薬局薬剤師 患者数の多さやポリファーマシーで、細やかな対応が難しく
【ニュース解説】「紅麹サプリメント」などの健康被害 介護従事者が知っておくべきこと、取るべき対応(1)
【ニュース解説】「紅麹サプリメント」などの健康被害 介護従事者が知っておくべきこと、取るべき対応(2)
【関連資料】
なぜこれからは介護職員にも医療知識が求められるのか~介護施設における医療教育の重要性~【オンデマンド配信】




